【86折】26考研
红包
【考研】专业课HOT
26考研
【MBA】管综备考
【申硕】同等学力
【AI】智能择校
计划
【大纲】电子资料
计划
【抢跑】26考研
预备
【在职】提前面试
26考研
【测评】英语|政治
免费
【报录比】查询
免费
【.zip】资料下载
精

扫码加入训练营
牢记核心词
学习得礼盒
西医综合是医学考研复习的重要科目,诊断学是西医综合复习的一部分,在此整理了诊断学需要掌握的重点知识点,2017年医学考研的同学可以全面了解一下。
黄疸(jaundice)是由于血清中胆红素升高致使皮肤、黏膜和巩膜发黄的症状和体征。正常血清总胆红素为1.7~17.1“tool/L(O.1~1mg/d1)。胆红素在17.1~34.2t~m()l/L(1~2mg/d1),临床不易察觉,称为隐性黄疸,超过34.2肚。mol/L(2mg/d1)时出现临床可见黄疸。引起黄疸的疾病很多,发生机制各异,全面理解胆红素代谢过程对黄疸的鉴别诊断有重要意义。
【胆红素的正常代谢】正常红细胞的平均寿命约为120天,血循环中衰老的红细胞经单核一巨噬细胞破坏,降解为血红蛋白,血红蛋白在组织蛋白酶的作用下形成血红素和珠蛋白,血红素在催化酶的作用下转变为胆绿素,后者再经还原酶还原为胆红素。正常人每日由红细胞破坏生成的血红蛋白约7.5g,生成胆红素4275肛mol(250rag),占总胆红素的80%~85%。另外171~513肚mol(10~30nlg)的胆红素来源于骨髓幼稚红细胞的血红蛋白和肝内含有亚铁血红素的蛋白质(如过氧化氢酶、过氧化物酶及细胞色素氧化酶与肌红蛋白等),这些胆红素称为旁路胆红素(bypass bilirubin),约占总胆红素的15%~20%。
上述形成的胆红素称为游离胆红素或非结合胆红素(uncc)n扎tgated b.1irubin,UCB),与血清清蛋白结合而输送,不溶于水,不能从肾小球滤出,故尿液中不出现非结合胆红素。非结合胆红素通过血循环运输至肝后,与清蛋白分离并经DiSSe间隙被肝细胞所摄取,在肝细胞内和Y、Z两种载体蛋白结合,并被运输至肝细胞光面内质网的微粒体部分,经葡萄糖醛酸转移酶的催化作用与葡萄糖醛酸结合,形成胆红素葡萄糖醛酸酯或称结合胆红素(conjLtgated bmrubin,cB)。结合胆红素为水溶性,可通过肾小球滤过从尿中排出。
结合胆红素从肝细胞经胆管排人肠道后,在回肠末端及结肠经细菌酶的分解与还原作用,形成尿胆原(总量为68~473“t001)。尿胆原大部分从粪便排出,称为粪胆原。小部分(约10%~20%)经肠道吸收,通过门静脉血回到肝内,其中大部分再转变为结合胆红素,又随胆汁排入肠内,形成所谓“胆红素的肠肝循环”。被吸收回肝的小部分尿胆原经体循环由肾排出体外,每日不超过6.8肛tool(4mg)(图l-4—7)。
正常情况下,胆红素进入与离开血循环保持动态的平衡,故血中胆红素的浓度保持相对恒定,总胆红素(TB)1.7~17.1pn2()1/L(O.1~1.0mg/d1),其中cB O~3.42弘tool/I。
(O~O.2mg/d1),UCB 1.7~13.68肚mol/I。(O.1~O.8mg/d1)。
【分类】
1.按病因学分类
(1)溶血性黄疸
(2)肝细胞性黄疸
(3)胆汁淤积性黄疸(旧称阻塞性黄疸或梗阻性黄疸)
(4)先天性非溶血性黄疸
以前三类最为多见,第四类较罕见。
2.按胆红素性质分类
(1)以UCB增高为主的黄疸;
(2)以CB增高为主的黄疸。
【病因、发生机制和临床表现】
(一)溶血性黄疸
1.病因和发病机制 凡能引起溶血的疾病都可产生溶血性黄疸。①先天性溶血性贫血,如海洋性贫血、遗传性球形红细胞增多症;②后天性获得性溶血性贫血,如自身免疫性溶血性贫血、新生儿溶血、不同血型输血后的溶血以及蚕豆病、伯氨喹、蛇毒、毒蕈、阵发性睡眠性血红蛋白尿等引起的溶血。
由于大量红细胞的破坏,形成大量的非结合胆红素,超过肝细胞的摄取、结合与排泌能力。另一方面,由于溶血造成的贫血、缺氧和红细胞破坏产物的毒性作用,削弱了肝细胞对胆红素的代谢功能,使非结合胆红素在血中潴留,超过正常水平而出现黄疸(图1—4—8)。
2.临床表现一般黄疸为轻度,呈浅柠檬色,不伴皮肤瘙痒,其他症状主要为原发病的表现。急性溶血时可有发热、寒战、头痛、呕吐、腰痛,并有不同程度的贫血和血红蛋白尿(尿呈酱油或茶色),严重者可有急性肾功能衰竭;慢性溶血多为先天性,除伴贫血外尚有脾肿大。
3.实验室检查 血清TB增加,以UCB为主,cB基本正常。由于血中UcB增加,故cB形成也代偿性增加,从胆道排至肠道也增加,致尿胆原增加,粪胆原随之增加,粪色加深。肠内的尿胆原增加,重吸收至肝内者也增加。由于缺氧及毒素作用,肝脏处理增多尿胆原的能力降低,致血中尿胆原增加,并从肾排出,故尿中尿胆原增加,但无胆红素。急性溶血性黄疸尿中有血红蛋白排出,隐血试验阳性。血液检查除贫血外尚有网织红细胞增加、骨髓红细胞系列增生旺盛等。
(二)肝细胞性黄疸
1.病因和发病机制 各种使肝细胞严重损害的疾病均可导致黄疸发生,如病毒性肝炎、肝硬化、中毒性肝炎、钩端螺旋体病、败血症等。‘
由于肝细胞的损伤致肝细胞对胆红素的摄取、结合功能降低,因而血中的ucB增加。而未受损的肝细胞仍能将部分UcB转变为CB。cB部分仍经毛细胆管从胆道排泄,另一部分则由于毛细胆管和胆小管因肝细胞肿胀压迫,炎性细胞浸润或胆栓的阻塞使胆汁排泄受阻而反流入血循环中,致血中CB亦增加而出现黄疸(图1—4—9)。
2.临床表现皮肤、黏膜浅黄至深黄色,可伴有轻度皮肤瘙痒,其他为肝脏原发病的表现,如疲乏、食欲减退,严重者可有出血倾向、腹水、昏迷等。
3.实验室检查 血中CB与ucB均增加,黄疸型肝炎时,CB增加幅度多高于uCB。尿中CB定性试验阳性,而尿胆原可因肝功能障碍而增高。此外,血液生化检查有不同程度的肝功能损害。
(三)胆汁淤积性黄疸
1.病因和发病机制 胆汁淤积可分为肝内性或肝外性。肝内性又可分为肝内阻塞性胆汁淤积和肝内胆汁淤积,前者见于肝内泥沙样结石、癌栓、寄生虫病(如华支睾吸虫病)。后者见于病毒性肝炎、药物性胆汁淤积(如氯丙嗪、甲基睾丸酮和口服避孕药等)、原发性胆汁性肝硬化、妊娠期复发性黄疸等。肝外性胆汁淤积可由胆总管结石、狭窄、炎性水肿、肿瘤及蛔虫等阻塞所引起。
由于胆道阻塞,阻塞上方的压力升高,胆管扩张,最后导致小胆管与毛细胆管破裂,胆汁中的胆红素反流入血(图1—4—10)。此外肝内胆汁淤积有些并非由机械因素引起,而是由于胆汁分泌功能障碍、毛细胆管的通透性增加,胆汁浓缩而流量减少,导致胆道内胆盐沉淀与胆栓形成。
2.临床表现皮肤呈暗黄色,完全阻塞者颜色更深,甚至呈黄绿色,并有皮肤瘙痒及心动过速,尿色深,粪便颜色变浅或呈白陶土色。
3.实验室检查 血清CU增加,尿胆红素试验阳性,因肠肝循环途径被阻断,故尿胆原及粪胆素减少或阙如,血清碱性磷酸酶及总胆固醇增高。
(四)先天性非溶血性黄疸系由肝细胞对胆红素的摄取、结合和排泄有缺陷所致的黄疸,本组疾病临床上少见
1.GiIbert综合征 系由肝细胞摄取UCB功能障碍及微粒体内葡萄糖醛酸转移酶不足,致血中ucB增高而出现黄疸。这类病人除黄疸外症状不多,肝功能也正常。
2.Dubin—Johnson综合征 系由肝细胞对CB及某些阴离子(如靛青绿、X线造影剂)向毛细胆管排泄发生障碍,致血清CB增加而发生的黄疸。
3.crigIe卜Najjar综合征 系由肝细胞缺乏葡萄糖醛酸转移酶,致uCB不能形成CB,导致血中UCB增多而出现黄疸,本病由于血中ucB甚高,故可产生核黄疸(nuclearjaundice),见于新生儿,预后极差。
4.Rotor综合征 系由肝细胞对摄取uCB和排泄cB存在先天性缺陷致血中胆红素增高而出现黄疸。
综上所述,黄疸可根据血生化及尿常规检查作出初步分类,再根据临床表现及辅助检查确定病因和性质。三种黄疸实验室检查的区别见表卜4—5。
溶血性黄疸一般黄疸程度较轻,慢性溶血者黄疸呈波动性,临床症状较轻,诊断无大困难。肝细胞性与胆汁淤积性黄疸鉴别常有一定困难,胆红素升高的类型与血清酶学改变的分析最为关键。应特别注意直接胆红素与总胆红素的比值,胆汁淤积性黄疸比值多在60%以上,甚至高达80%以上,肝细胞黄疸则偏低,但二者多有重叠。血清酶学检查项目繁多,前者反映肝细胞损害的严重程度(ALT、AST等),而后者反映胆管阻塞(ALP、5I NT和GT),但二者亦有重叠或缺乏明确界线。

 资料下载
资料下载
2014年-2024年考研历年真题汇总
发布时间:2024-04-25扫码添加【考研班主任】
即可领取资料包
考研大纲PDF电子版下载-历年(附解析)
发布时间:2024-04-25扫码添加【考研班主任】
即可领取资料包
2025年考研政数英备考资料zip压缩包
发布时间:2024-04-25扫码添加【考研班主任】
即可领取资料包
考研英语大纲词汇5500打印版(基础必备)
发布时间:2024-04-25扫码添加【考研班主任】
即可领取资料包
新东方在线考试模拟题【12套】
发布时间:2024-04-25扫码添加【考研班主任】
即可领取资料包
2025年考研专业课知识点总结
发布时间:2024-04-25扫码添加【考研班主任】
即可领取资料包
新东方考研资料下载地址
发布时间:2023-05-17新东方在线考研资料合集
下载方式:微信扫码,获取网盘链接

目录:
1.2013-2023年近10年政数英真题及解析PDF版(新东方)
2.2013-2023年专业课考试历年真题及解析PDF版
3.24考研复习备考资料大合集:大纲+备考资料+词汇书+考前押题+自命题
资料介绍:
1.2013-2023年近10年政数英真题及解析PDF版(新东方)
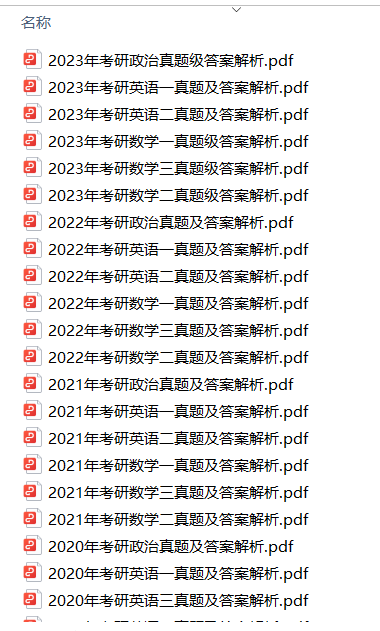 、
、
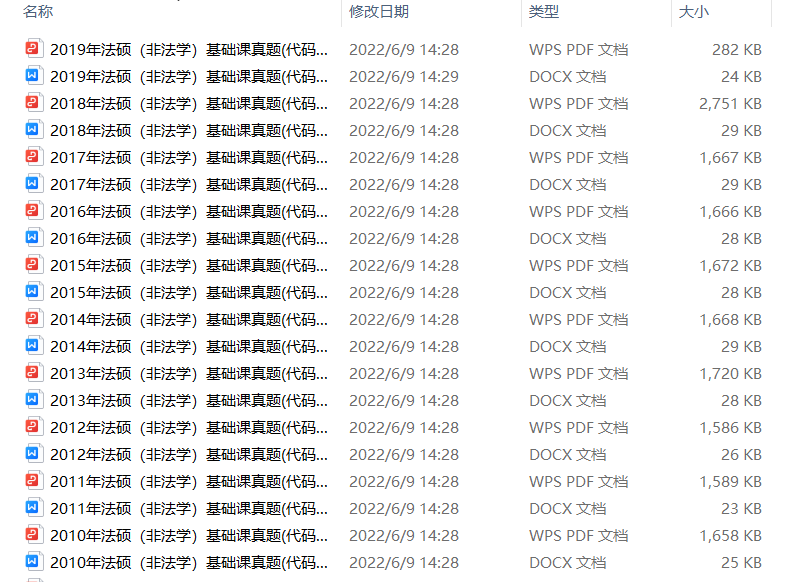
2.2013-2023年专业课考试历年真题及解析PDF版

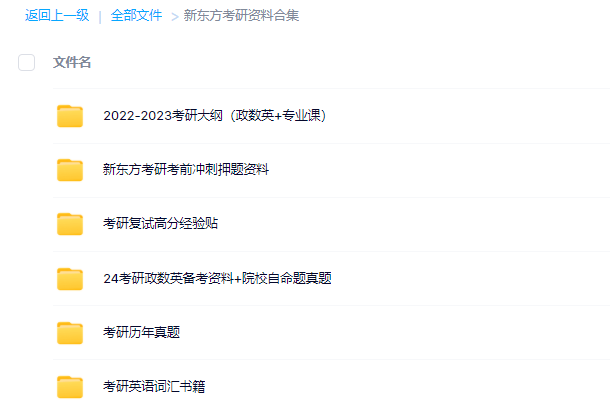
3.24考研复习备考资料大合集
3.24考研复习备考资料:考研大纲
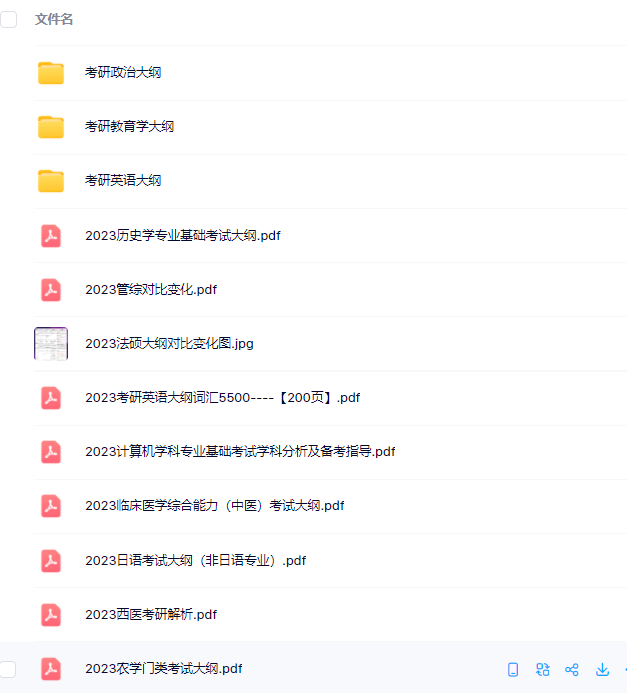
3.24考研复习备考资料:政数英备考资料+自命题真题
------------------
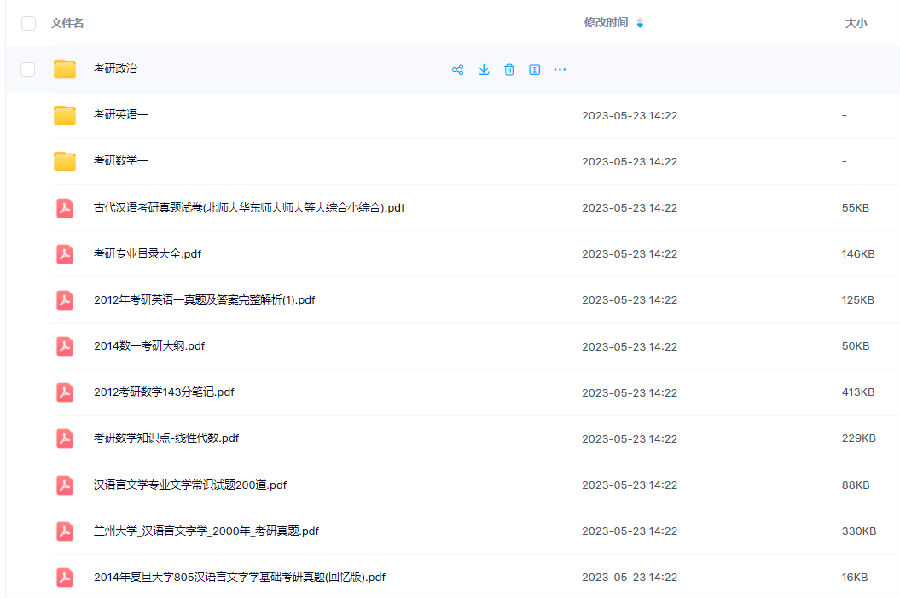
考研备考过程中,尤其是专业课部分,参考往年的考试真题,对于我们的复习有更好的帮助。北京大学考研真题资料都有哪些?小编为大家进行了汇总。
北京大学考研真题资料-公共课
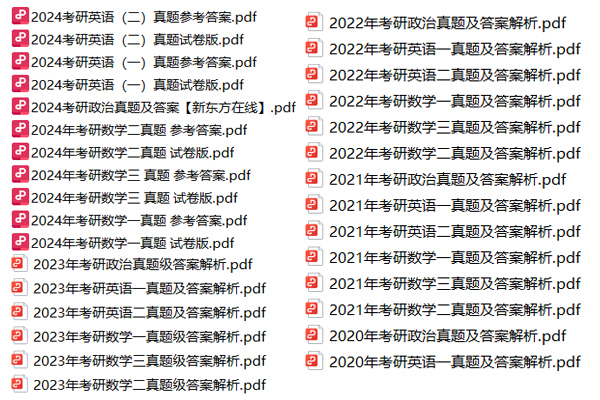
北京大学考研真题资料-专业课


以上就是关于“北京大学考研真题资料下载(历年汇总)”的整理,更多考研资料下载,请关注微信获取下载地址。
2024考研公共课必背知识点汇总
发布时间:2023-01-03扫码添加【考研班主任】
即可领取资料包
2013-2023考研历年真题汇总
发布时间:2023-01-03扫码添加【考研班主任】
即可领取资料包
考研英语大纲词汇(PDF可打印)
发布时间:2023-01-03扫码添加【考研班主任】
即可领取资料包
2024考研专业课知识点总结
发布时间:2023-01-03扫码添加【考研班主任】
即可领取资料包
2023考研政治 内部押题 PDF
发布时间:2022-11-16扫码添加【考研班主任】
即可领取资料包
徐涛:23考研预测六套卷
发布时间:2022-11-16扫码添加【考研班主任】
即可领取资料包
考研政数英冲刺资料最新整理
发布时间:2022-11-16扫码添加【考研班主任】
即可领取资料包
23考研答题卡模板打印版
发布时间:2022-11-16扫码添加【考研班主任】
即可领取资料包
2023考研大纲词汇5500PDF电子版
发布时间:2022-07-28扫码添加【考研班主任】
即可领取资料包
考研历年真题(公共课+专业课)
发布时间:2022-07-28扫码添加【考研班主任】
即可领取资料包
考研英语阅读100篇附解析及答案
发布时间:2022-01-07扫码添加【考研班主任】
即可领取资料包
新东方考研学霸笔记整理(打印版)
发布时间:2022-01-07扫码添加【考研班主任】
即可领取资料包
2001-2021年考研英语真题答案(可打印版)
发布时间:2022-01-07扫码添加【考研班主任】
即可领取资料包
考研英语词汇5500(完整版下载)
发布时间:2022-01-07扫码添加【考研班主任】
即可领取资料包
2022考研政审表模板精选10套
发布时间:2022-01-07扫码添加【考研班主任】
即可领取资料包
历年考研真题及答案 下载
发布时间:2021-12-09扫码添加【考研班主任】
即可领取资料包
考研政审表模板汇总
发布时间:2020-06-17扫码添加【考研班主任】
即可领取资料包
近5年考研英语真题汇总
发布时间:2020-06-17扫码添加【考研班主任】
即可领取资料包
考研英语大纲词汇5500
发布时间:2020-06-17扫码添加【考研班主任】
即可领取资料包
2022考研12大学科专业排名汇总
发布时间:2019-11-21扫码添加【考研班主任】
即可领取资料包
2023考研政治复习备考资料【珍藏版】
发布时间:2019-11-21扫码添加【考研班主任】
即可领取资料包
考研英语万能模板+必备词汇+范文
发布时间:2019-11-21扫码添加【考研班主任】
即可领取资料包
考研数学一、二、三历年真题整理
发布时间:2019-11-21扫码添加【考研班主任】
即可领取资料包

添加班主任领资料
添加考研班主任
免费领取考研历年真题等复习干货资料

 推荐阅读
推荐阅读
为帮大家高效备战考研西医综合,合理安排考研西医综合复习内容,新东方在线考研为大家带来2025考研西医综合:血液系统疾病之溶血性贫血
为帮大家高效备战考研西医综合,合理安排考研西医综合复习内容,新东方在线考研为大家带来2025考研西医综合:血液系统疾病之骨髓增生异
为帮大家高效备战考研西医综合,合理安排考研西医综合复习内容,新东方在线考研为大家带来2025考研西医综合知识盘点:水电解质,希望对
为帮大家高效备战考研西医综合,合理安排考研西医综合复习内容,新东方在线考研为大家带来2025考研西医综合知识盘点:输血,希望对大家
为帮大家高效备战考研西医综合,合理安排考研西医综合复习内容,新东方在线考研为大家带来2025考研西医综合知识盘点:休克,希望对大家

 资料下载
资料下载
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
新东方在线考研资料合集
下载方式:微信扫码,获取网盘链接

目录:
1.2013-2023年近10年政数英真题及解析PDF版(新东方)
2.2013-2023年专业课考试历年真题及解析PDF版
3.24考研复习备考资料大合集:大纲+备考资料+词汇书+考前押题+自命题
资料介绍:
1.2013-2023年近10年政数英真题及解析PDF版(新东方)
 、
、
2.2013-2023年专业课考试历年真题及解析PDF版


3.24考研复习备考资料大合集

3.24考研复习备考资料:考研大纲

3.24考研复习备考资料:政数英备考资料+自命题真题

------------------
考研备考过程中,尤其是专业课部分,参考往年的考试真题,对于我们的复习有更好的帮助。北京大学考研真题资料都有哪些?小编为大家进行了汇总。
北京大学考研真题资料-公共课

北京大学考研真题资料-专业课


以上就是关于“北京大学考研真题资料下载(历年汇总)”的整理,更多考研资料下载,请关注微信获取下载地址。
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包
扫码添加【考研班主任】
即可领取资料包

 阅读排行榜
阅读排行榜
 相关内容
相关内容